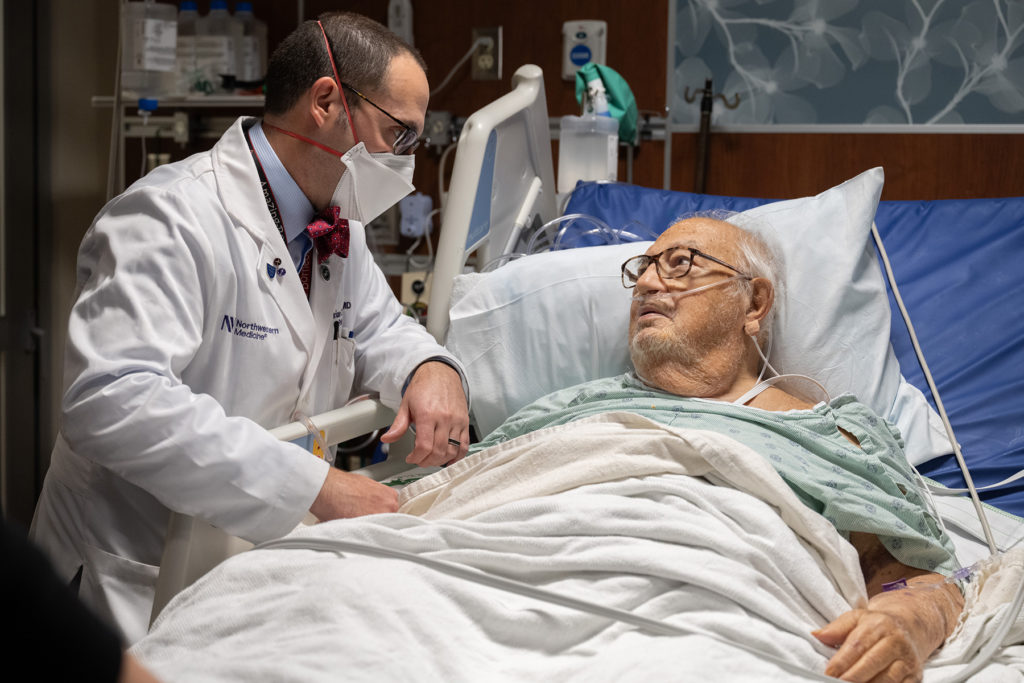
« Nous devons utiliser la technologie pour tirer le meilleur parti de notre temps avec les patients »
Le domaine de la médecine est à la croisée des chemins.
D’une part, l’intelligence artificielle et les diagnostics avancés révolutionnent les soins aux patients. D’autre part, des recherches ont montré que les médecins – peu nombreux en matière de tenue de dossiers de santé électroniques et de gestion des alertes – ne passent que 13 % de leur temps en contact direct avec les patients, ce qui se traduit par seulement six minutes par patient et par jour à l’hôpital. Cela entraîne souvent un épuisement professionnel des médecins et des patients frustrés.
Pour lutter contre ce phénomène, la Feinberg School of Medicine de l’Université Northwestern a lancé un nouveau centre de médecine de chevet, qui visera à revitaliser les interactions avec les patients en combinant les éléments traditionnels de l’interaction au chevet du patient (recueil des antécédents, examen physique, raisonnement clinique, etc.) avec des technologies de pointe. la technologie, comme l’intelligence artificielle et les appareils sur le lieu de soins comme les stéthoscopes numériques et les échographes portatifs.

« Nous avons perdu de vue l’importance de certaines des compétences traditionnelles qui ont encore de la valeur, comme parler et établir une relation avec les patients, faire un examen physique ciblé », a déclaré le premier directeur du centre, Brian Garibaldi, MD, MEd, le Charles Horace Mayo Professeur de médecine à la Division des soins pulmonaires et critiques et leader reconnu à l’échelle nationale dans les méthodes innovantes d’enseignement au chevet du patient. « L’erreur la plus courante commise lors de l’examen physique est simplement que l’examen n’a jamais été effectué. Cela s’explique en partie par la fausse croyance selon laquelle si cela est réalisé grâce à la technologie, c’est en quelque sorte meilleur que ce que nous pouvons voir, entendre, sentir et sentir.
« Nous devons trouver comment utiliser la technologie non pas pour remplacer notre temps avec les patients, mais pour tirer le meilleur parti du temps que nous avons avec eux », a déclaré Garibaldi, également médecin de Northwestern Medicine.
Par exemple, les technologies d’écoute ambiante formées par l’IA peuvent prendre des notes lors d’une conversation médecin-patient, permettant ainsi au médecin de se concentrer sur le patient et de remarquer le langage corporel et d’autres signaux non verbaux.
« Une partie de ce que nous ferons au centre consistera à réimaginer à quoi ressemble la rencontre clinique maintenant que nous disposons de ces technologies émergentes tout en utilisant des méthodes traditionnelles qui apportent toujours de la valeur », a déclaré Garibaldi.
En savoir plus sur le premier directeur du centre
Garibaldi est un médecin-chercheur distingué possédant une expertise dans l’évaluation des compétences cliniques, les agents pathogènes à conséquences élevées, la préparation aux pandémies et la COVID-19. Il siège au conseil d’administration, a cofondé et a été le premier coprésident de la Society of Flashlight Medicine.
Avant de rejoindre Feinberg, Garibaldi était professeur de médecine et de physiologie à la faculté de médecine de l’Université Johns Hopkins et directeur de la Johns Hopkins Biocontainment Unit (BCU) – l’un des 13 centres de traitement des agents pathogènes spéciaux financés par le gouvernement fédéral – qui a travaillé en étroite collaboration avec les États-Unis. Administration pour la préparation et la réponse stratégiques (ASPR) pour créer un système national d’agents pathogènes spéciaux. Garibaldi était le responsable clinique du Johns Hopkins Coronavirus Resource Center et directeur du Johns Hopkins Precision Medicine Center of Excellence (PMCOE) pour le COVID-19. Lorsque le président des États-Unis est tombé malade du COVID-19 en octobre 2020, Garibaldi a été membre de l’équipe de soins du centre médical Walter Reed et de la Maison Blanche.
Le pouvoir du contact avec de vrais patients volontaires
On estime que les erreurs de diagnostic affectent des millions de personnes chaque année. Ils proviennent souvent de lacunes dans les compétences de base en matière d’examen, difficiles à mettre en pratique sans un contact pratique avec le patient.
« Il arrive souvent que des patients disent : « Personne ne m’a jamais examiné de cette façon auparavant », et il peut s’agir simplement d’enlever la blouse de quelqu’un et d’écouter sa poitrine ou son dos sur sa peau nue avec le stéthoscope et non à travers leur vêtements », a déclaré Garibaldi. « Lorsque vous écoutez à travers vos vêtements, vous risquez davantage de manquer quelque chose. »
Aux États-Unis, les diplômés en médecine n’ont pas participé à des évaluations de patients réels depuis les années 1970, ce qui est différent d’ailleurs dans le monde (par exemple au Royaume-Uni), a déclaré Garibaldi. Le système médical américain s’appuie plutôt sur des examens à choix multiples pour tester les connaissances cliniques. Les facultés de médecine évaluent les compétences en examen physique des étudiants de premier cycle en embauchant des acteurs formés pour imiter une certaine maladie ou un certain ensemble de symptômes. Mais il y a des limites à simuler une condition qu’une personne n’a pas vraiment. L’observation directe des compétences cliniques avec de vrais patients est un événement rare une fois que les médecins ont obtenu leur diplôme de médecine.
Pour résoudre ce problème, le centre met en place un programme volontaire-patient appelé APECS (Assessment of Physical Examination and Communication Skills), qui relèvera du volet d’enseignement clinique et d’évaluation du centre. Cela permettra à de vrais patients de venir au centre pour participer à des examens cliniques avec des stagiaires et partager des résultats authentiques.
« Au cours de ma propre carrière, je n’ai jamais eu d’évaluation directement observée de mes compétences cliniques », a déclaré Garibaldi. « Si nous voulons améliorer nos compétences cliniques et voir comment la technologie peut les augmenter, nous devons évaluer ces compétences. Avec APECS, nous pouvons évaluer les compétences des stagiaires et leur fournir un feedback pratique en temps réel.
Le deuxième volet du centre se concentrera sur la recherche et l’innovation pour aider les médecins et les stagiaires à se tenir au courant des technologies disponibles pour compléter les méthodes traditionnelles. Par exemple, les algorithmes d’IA peuvent utiliser les données d’enregistrements numériques de bruits cardiaques, d’électrocardiogrammes et d’échographies pour faciliter le diagnostic de conditions spécifiques, a déclaré Garibaldi. Dans un avenir pas si lointain, l’IA pourrait même être capable d’utiliser des enregistrements vidéo pour effectuer des observations sur des maladies spécifiques (par exemple, repérer une démarche anormale dans le cadre d’une maladie neurologique). L’IA peut déjà utiliser les enregistrements vidéo des salles d’opération pour détecter si une personne portant un équipement non stérile est entrée dans un espace stérile.
Améliorer les manières de se rendre au chevet et lutter contre l’épuisement professionnel des médecins
On estime que les résidents et les stagiaires sont interrompus toutes les quelques minutes par une communication électronique ou par une alerte, a déclaré Garibaldi. Ces interruptions empêchent les médecins de réfléchir profondément à un problème particulier et peuvent donner au patient le sentiment d’être ignoré.
Le centre visera à mettre en œuvre des méthodes fondées sur des données probantes pour aider les médecins à tirer le meilleur parti du temps limité dont ils disposent avec les patients. Une solution consiste à amener les stagiaires à se sentir plus à l’aise face à l’incertitude lors des interactions avec les patients.
« Il y a beaucoup d’incertitude en médecine », a déclaré Garibaldi. « Lorsque nous sommes mal à l’aise face à l’incertitude, nous avons également tendance à être moins empathiques et plus prudents. En observant les stagiaires lors d’interactions avec de vrais patients, nous pouvons aider les médecins à surmonter l’incertitude, à être plus présents lors d’une rencontre et à développer des liens significatifs avec leurs patients.